
Снятие ограничений на дальность позволит Украине "кошмарить" большую часть европейской России.

Стало известно, сколько лет потребуется воевать России с Украиной при условии продвижения нынешними темпами.
"Выкарабкается" ли угольная отрасль из сегодняшнего кризиса?
Где вы проведете лето 2025 года?
В чём вы видите величие России?
...

Здоровья тебе, Захар!
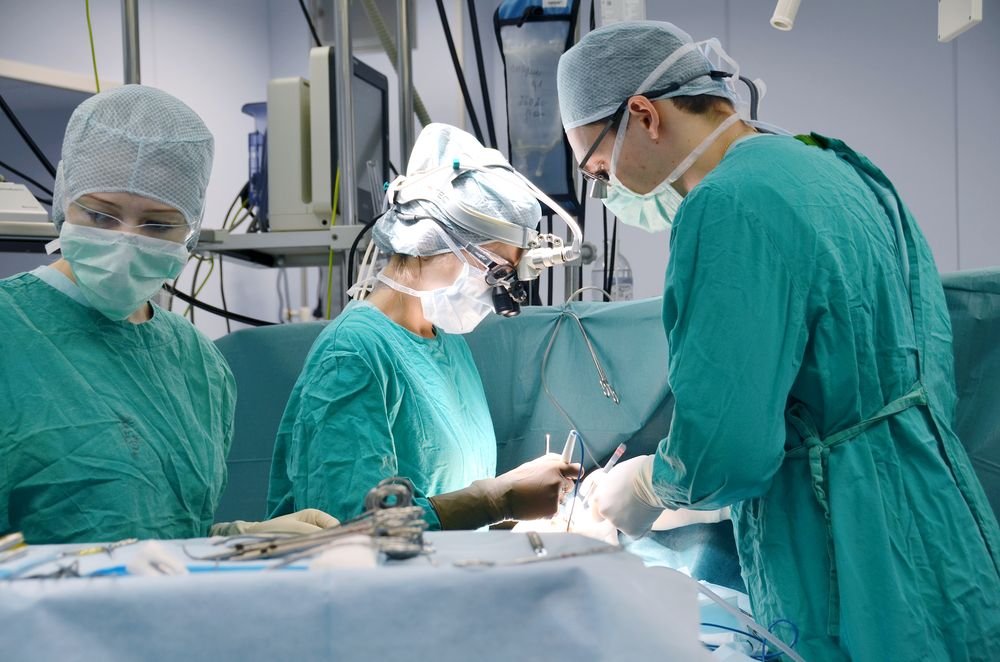
Новорождённому из Кузбасса сделали операцию по коррекции анатомической аномалии и тем самым спасли его жизнь.
Детские кардиохирурги Национального медицинского исследовательского центра имени академика Е.Н. Мешалкина (г. Новосибирск) выполнили хирургическую коррекцию редкого врожденного дефекта сердечно-сосудистой системы. Специалисты провели вмешательство по поводу перерыва дуги аорты, сочетающегося с анатомической аномалией – праворасположенной аортой. В мировой научной литературе описаны всего несколько подобных случаев.
Захар родился в городе Белово Кемеровской области.
"Подозрение на порок сердца у ребенка мне поставили на 20-й неделе беременности. При повторном обследовании на 25-й неделе диагноз подтвердился. Врачи сразу сообщили о тяжести заболевания, советовали прервать беременность. Но мы с мужем ждали этого ребенка, хотели сына. Врачи роддома обратились за консультацией к специалистам Центра Мешалкина. Ответ пришел незамедлительно – готовы принять на операцию", – вспоминает мама Захара.
"Маловесный, при поступлении весил 2200 кг, новорожденный был госпитализирован в Центр Мешалкина на седьмые сутки после рождения. У малыша был диагностирован критический врожденный порок сердца, требующий хирургической коррекции в период новорожденности, – перерыв дуги аорты. Ситуация была осложнена тем, что у ребенка редкая анатомическая аномалия развития сердечно-сосудистой системы – правосторонняя дуга аорты. Тогда как в норме аорта располагается слева от сердца. Хирургическая коррекция порока в данном случае связана с риском сдавливания правого бронха аортой, что чревато острым нарушением дыхательных функций и требует повторного вмешательства незамедлительно", – комментирует детский сердечно-сосудистый хирург Юрий Юрьевич Кулябин.
Учитывая малый вес пациента и сопряженный с этим риск осложнения в ходе операции, хирурги приняли решение первым этапом выполнить паллиативную коррекцию, которая позволит ребенку развиваться и набирать вес в ожидании "открытого" вмешательства. Данное малоинвазивное эндоваскулярное вмешательство предполагает имплантацию стента в артериальный проток, кровоснабжающий всю нисходящую часть тела. Это позволило поддерживать артериальный проток открытым. В ряде случаев малотравматичные эндоваскулярные вмешательства являются альтернативой в лечении новорожденных детей в критическом состоянии, для которых "открытые" операции связаны с высоким риском осложнений.
На момент операции ребенку исполнился месяц.
В ходе 5-часового вмешательства кардиохирурги восполнили недостающий сегмент аорты лоскутом из гомографта (обработанного материала из трупных тканей) таким образом, чтобы в дальнейшем не пережать бронх. Межжелудочковый дефект закрыли заплатой из биологического материала.Важную роль в лечении детей с критическими пороками сердца играет анестезиолого-реанимационное сопровождение. Современные методы анестезиологического обеспечения оперативных вмешательств и послеоперационного реанимационного сопровождения, которыми обладает Центр Мешалкина, позволяют поддерживать стабильно высокие результаты лечения больных со сложными врожденными пороками сердца. Благодаря высокопрофессиональной слаженной работе специалистов отделения анестезиологии-реанимации и интенсивной терапии, несмотря на большой объем хирургического вмешательства, Захар в скором времени после операции пришел с сознание, начал набирать вес и восстанавливать силы и через две недели был переведен в отделение к маме.
Ранее мы сообщали о том, как внутриутробное переливание крови спасло жизнь ребенку.

Участвовать в голосованиях и оставлять комментарии могут только авторизованные пользователи.
Если Вы уже зарегистрированы на сайте авторизуйтесь.
Если Вы еще не проходили процедуру регистрации - зарегистрируйтесь






